查看:1974次 发布时间:2025-03-25 08:45
随着国家医保局全面推进DRG(诊断相关组,Diagnosis Related Groups)支付方式改革,医院运营正面临'成本控费'与'质量提升'的双重挑战。2023年新版医保支付政策明确要求,三级医院DRG覆盖率需达到80%以上,这标志着传统粗放式管理模式已无法适应改革需求。本文将结合最新政策,解析医院如何通过智能管理系统实现精细化管理突围。

DRG支付机制将疾病诊疗过程标准化打包,通过设置权重系数与费率标准,倒逼医院优化临床路径。最新监测数据显示,试点医院平均住院日下降1.2天,药耗占比降低6.8%,证实了DRG在遏制过度医疗方面的显著成效。
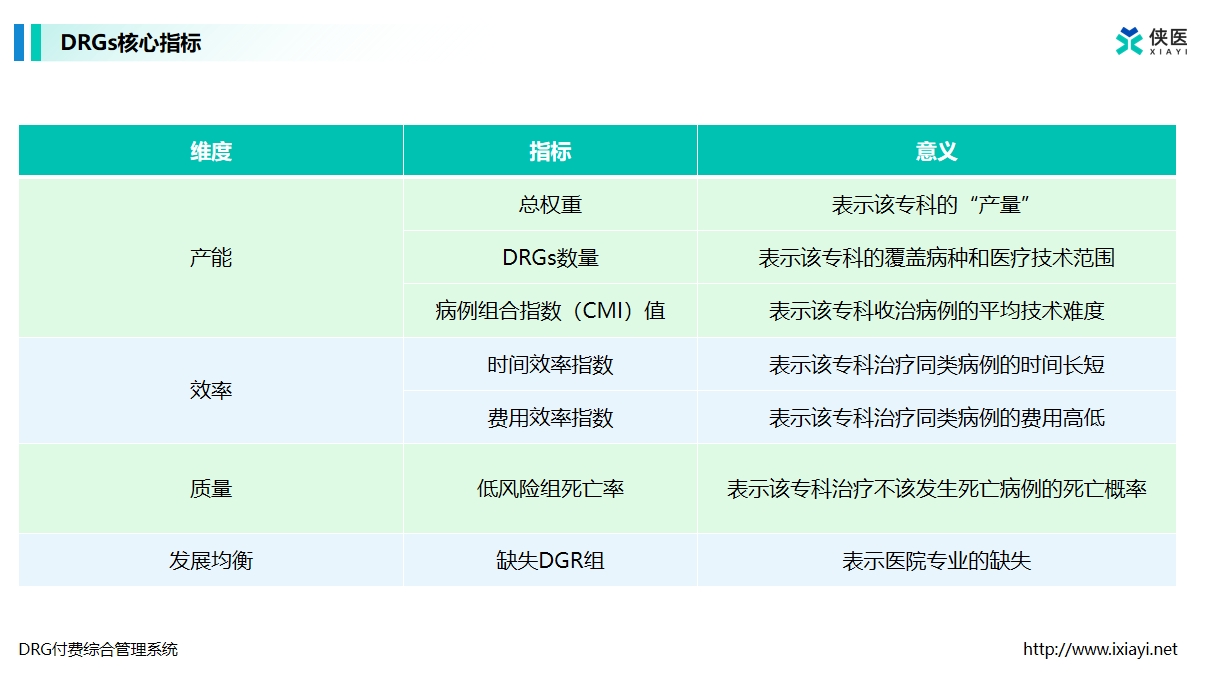
1、病案质控智能化
DRG智能管理平台通过AI编码质控系统,自动识别病案首页缺陷。某省级三甲医院接入系统后,主要诊断选择错误率从15.3%降至3.8%,医保基金驳回率下降72%。
| 指标项 | 实施前 | 实施后 | 提升幅度 |
|---|---|---|---|
| 编码准确率 | 82% | 97% | +15% |
| DRG入组率 | 89% | 99% | +10% |
| 质控耗时 | 4.2h/份 | 0.5h/份 | 节约88% |
2、成本核算动态化 医保支付改革解决方案内置的智能成本分析模块,可实时追踪每个DRG病组的资源消耗。某地市级医院通过系统分析,发现腹腔镜胆囊切除术(LC)的耗材成本占比偏高,调整供应商后单病组结余增加23万元/年。
3、临床路径优化 基于DRG大数据对比,智能系统可自动推荐最优治疗方案。某肿瘤专科医院将AI建议纳入肺癌诊疗路径后,平均住院费用降低18%,并发症发生率下降9.6%。
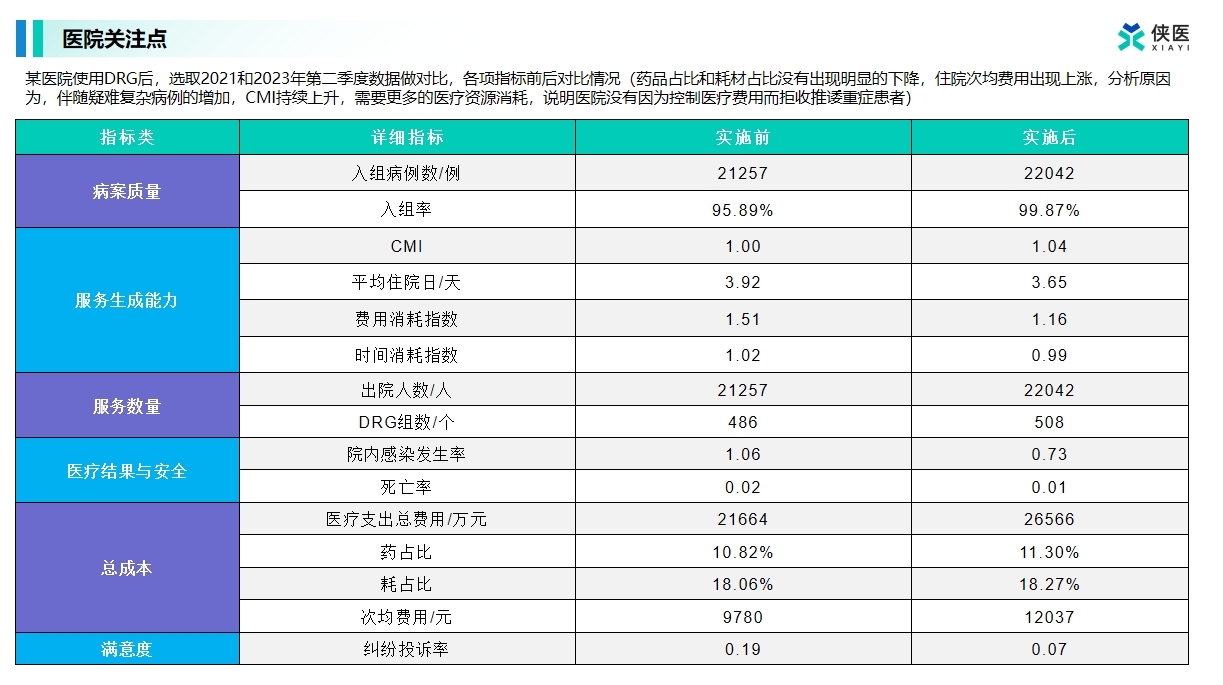
2022年引入DRG智能管理平台后,该医院建立起覆盖全流程的运营监测体系:
1、病案质控人员减少40%,但入组准确率提升至98.7%
2、每月自动生成300+份成本分析报告,决策响应速度提升5倍
3、开发20个重点病种的标准路径,变异度控制在8%以内
年度运营数据显示,医院CMI值(病例组合指数)提高0.15,低风险组死亡率下降34%,实现医保基金结余2100万元。
随着DRG(按病组付费)与DIP(按病种分值付费)双轨制试点推进,医疗机构需构建更灵活的管理体系。行业专家预测,两种支付方式的融合将推动三个转变:
1、医疗质量评价从单一结果导向转为过程+结果双维度
2、成本控制从科室层级细化到诊疗组层级
3、绩效管理从经济指标为主转向医疗价值评估
在这场支付方式变革中,提前布局信息化建设的医院已显现出明显优势。通过DRG智能管理平台与医保支付改革解决方案的深度应用,医疗机构不仅能应对当前改革压力,更将奠定未来高质量发展的数字化基石。




请填写真实信息,我们将在 1 个工作日内与您取得联系
 联系我们
联系我们
 电话咨询
电话咨询

 在线咨询
在线咨询



 联系我们
联系我们